La diverticolosi è una condizione molto comune, soprattutto nei paesi industrializzati, che colpisce principalmente il colon. Si manifesta con la formazione di piccole estroflessioni della parete intestinale chiamate diverticoli, che nella maggior parte dei casi non causano sintomi.
Conoscere le cause, i fattori di rischio e le opzioni terapeutiche aiuta a prevenire e gestire al meglio questa condizione, migliorando la qualità di vita dei pazienti.
Il Dott. Giacomo Sarzo è un chirurgo specializzato nelle patologie del colon, con una consolidata esperienza nella gestione della diverticolosi e della diverticolite. Si occupa sia di trattamenti conservativi che di chirurgia avanzata, con un approccio basato sulle più moderne tecniche mini-invasive, come la chirurgia laparoscopica, che permette una ripresa più veloce e meno rischi post-operatori.
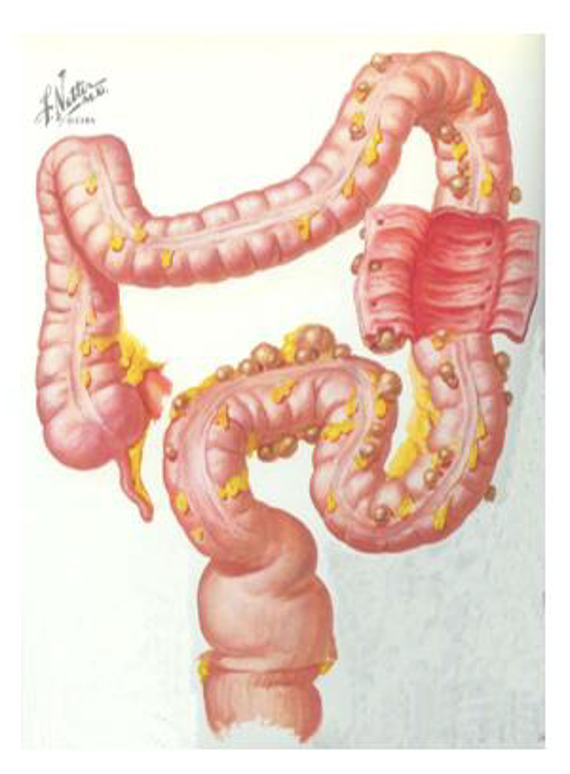
Definizione ed Epidemiologia
La diverticolosi è una condizione caratterizzata dalla presenza di diverticoli, ovvero piccole estroflessioni sacciformi della parete intestinale. Si distinguono in diverticoli veri, che coinvolgono tutti gli strati della parete intestinale, e pseudodiverticoli, che interessano solo mucosa e sottomucosa.
Nella maggior parte dei casi, la diverticolosi è asintomatica, ma in alcune situazioni può causare crampi addominali, alvo irregolare e feci di calibro ridotto. Quando la presenza di diverticoli si associa a sintomi come dolore addominale diffuso, flatulenza e alterazioni dell’alvo, si parla di malattia diverticolare, una condizione spesso associata alla sindrome dell’intestino irritabile (IBS).
La prevalenza della malattia diverticolare è in costante aumento nei paesi industrializzati. Dopo i 65 anni, colpisce il 60% della popolazione, mentre nei soggetti più giovani è più comune negli uomini sotto i 50 anni e nelle donne sopra questa soglia. Nel 90% dei casi, i diverticoli si localizzano nel colon sigmoideo. I fattori di rischio sono molteplici e includono dieta, predisposizione genetica, stile di vita e microbioma intestinale.
Il consumo elevato di carne rossa, cereali raffinati e latticini ad alto contenuto di grassi è stato associato a un rischio maggiore di sviluppare diverticolite rispetto a un’alimentazione ricca di frutta, verdura e cereali integrali.
Evoluzione della Malattia diverticolare
La malattia diverticolare può evolversi in diverse forme:
- Malattia diverticolare sintomatica non complicata, caratterizzata da dolore addominale cronico senza evidenza clinica di colite.
- Diverticolite non complicata, in cui l’infiammazione dei diverticoli non è associata a perforazione, ascessi, fistole o ostruzioni.
- Diverticolite complicata, che comprende complicanze come perforazione libera, fistole, ascessi, stenosi o ostruzione.
Diagnosi della Diverticolite Acuta
I sintomi principali della diverticolite acuta del sigma sono dolore nel quadrante inferiore sinistro, febbre e leucocitosi. Alcune manifestazioni più specifiche possono suggerire complicanze: la presenza di feci nelle urine, pneumaturia o piuria può indicare una fistola colovescicale, mentre la presenza di feci in vagina può far sospettare una fistola colovaginale.
La diagnosi si basa su anamnesi, esame obiettivo e test di laboratorio, che includono emocromo, analisi delle urine e valutazione di proteina C-reattiva (CRP), procalcitonina e calprotectina fecale, utili come predittori della gravità della malattia.z
L’indagine strumentale di prima scelta è la TAC addome e bacino, che permette di evidenziare segni tipici della diverticolite come ispessimento della parete colica, stranding del grasso pericolico, presenza di gas o liquidi extraluminali e formazione di ascessi o fistole. La gravità della diverticolite viene classificata secondo la scala di Hinchey:
- Ascesso pericolico confinato al mesentere (Stadio I)
- Ascesso distante con effusione (Stadio II)
- Peritonite purulenta generalizzata (Stadio III)
- Peritonite fecale (Stadio IV)
Dopo un episodio di diverticolite complicata, è raccomandata una colonscopia dopo circa sei settimane per escludere la presenza di neoplasie. Per i pazienti con diverticolite non complicata diagnosticata alla TAC, invece, il rischio di carcinoma colorettale o polipi avanzati è simile a quello della popolazione generale e non richiede colonscopie aggiuntive, a meno che il quadro clinico non presenti anomalie.
Trattamento della diverticolite non complicata
Il trattamento della diverticolite non complicata può, in alcuni casi, escludere l’uso di antibiotici. Tuttavia, questi rimangono indicati nei pazienti con fattori di rischio come immunosoppressione o segni di infezione sistemica. Studi clinici hanno dimostrato che nei pazienti con malattia in fase iniziale, il trattamento senza antibiotici è altrettanto efficace.
Farmaci come mesalamina, rifaximina e probiotici non sono generalmente raccomandati per prevenire recidive, ma possono aiutare a ridurre i sintomi cronici.
Trattamento della diverticolite complicata con ascesso
La diverticolite complicata con formazione di ascesso si verifica in una percentuale variabile tra il 15% e il 40% dei pazienti che si presentano con diverticolite acuta del sigma. La gestione di questa condizione dipende dalla dimensione dell’ascesso e dalla stabilità clinica del paziente.
Il trattamento non chirurgico, che può consistere nella sola terapia antibiotica o in una combinazione di antibiotici e drenaggio percutaneo, è efficace fino all’80% dei casi. Tuttavia, la probabilità di successo varia in base alle dimensioni dell’ascesso.
- Per ascessi inferiori a 3 cm, la terapia antibiotica rappresenta spesso un’opzione sufficiente e, nei pazienti clinicamente stabili, può essere somministrata anche in regime ambulatoriale.
- Per ascessi superiori a 3 cm, invece, il solo trattamento antibiotico ha un tasso di fallimento molto più elevato, che può arrivare fino al 34%. In questi casi, è consigliato il drenaggio percutaneo, una procedura eseguita sotto guida ecografica o TAC per svuotare l’ascesso e ridurre l’infiammazione.
Il fallimento del trattamento conservativo è definito dalla necessità di intervento chirurgico a causa del peggioramento della sepsi, recidiva dell’ascesso entro 30 giorni, evoluzione verso complicanze maggiori.
Chirurgia Elettiva nella Diverticolite
Dopo un trattamento medico riuscito di un ascesso diverticolare, dovrebbe essere considerata una resezione elettiva, poiché i pazienti con questa complicanza presentano un rischio significativamente maggiore di diverticolite ricorrente. Tuttavia, la decisione di sottoporsi all’intervento deve essere valutata caso per caso, poiché in alcune situazioni è possibile evitare la chirurgia con risultati comunque accettabili.
La colectomia elettiva è generalmente raccomandata nei pazienti con diverticolite complicata da fistola, ostruzione o stenosi, mentre non è indicata nei pazienti giovani solo sulla base dell’età. In passato, si riteneva che la diverticolite nei pazienti sotto i 50 anni avesse un decorso più aggressivo, giustificando così un approccio chirurgico precoce. Tuttavia, studi recenti dimostrano che l’età da sola non rappresenta un fattore di rischio per un’evoluzione più grave della malattia.
Recidiva e Rischio di Intervento Chirurgico d’Urgenza
Nei pazienti con diverticolite non complicata trattata in modo conservativo, i tassi di recidiva variano dal 13% al 33%, ma la probabilità di sviluppare una complicanza severa o richiedere un intervento chirurgico d’urgenza rimane molto bassa. Secondo i dati di follow-up, il rischio stimato di necessitare un intervento d’urgenza con formazione di stomia è di 1 su 2000 anni-paziente.
Nonostante ciò, la pratica di raccomandare la colectomia elettiva come prevenzione contro future recidive non è supportata dalla letteratura scientifica. Una revisione retrospettiva condotta nello Stato di Washington su 84.313 pazienti ricoverati per diverticolite tra il 1987 e il 2012 ha dimostrato che, sebbene il numero di colectomie elettive sia più che raddoppiato, non si è registrata una significativa riduzione degli interventi chirurgici d’urgenza o delle procedure percutanee. Inoltre, l’80-90% delle resezioni d’urgenza viene eseguito durante un episodio acuto di diverticolite, sottolineando che la chirurgia elettiva non riduce in modo significativo il rischio di intervento d’urgenza.
Chirurgia d’Urgenza nella Diverticolite Acuta
La sigmoidectomia urgente è indicata nei pazienti con peritonite diffusa o nei casi in cui il trattamento medico fallisce. Sebbene la maggior parte dei pazienti ricoverati risponda alla terapia conservativa, tra il 15% e il 32% può necessitare di un intervento d’urgenza.
Scelte Chirurgiche
Le indicazioni principali per l’operazione includono peritonite multiquadrante o risposta infiammatoria sistemica travolgente dovuta a perforazione con contaminazione fecale o purulenta. I pazienti gravemente malati o che appaiono tossici richiedono generalmente una rapida rianimazione con fluidi, somministrazione di antibiotici e intervento chirurgico.

Dopo la resezione del colon malato, il chirurgo può scegliere tra diverse opzioni chirurgiche:
- Anastomosi colorettale primaria, con o senza ileostomia di protezione, preferibile nei pazienti stabili.
- Colostomia terminale (Intervento di Hartmann), scelta più sicura in caso di instabilità emodinamica, acidosi o immunosoppressione.
Sebbene l’Intervento di Hartmann fosse tradizionalmente lo standard, oggi l’anastomosi primaria è sempre più adottata, grazie a una riduzione delle complicanze post-operatorie.
I parametri che generalmente favoriscono la colostomia e la procedura di Hartmann includono fattori del paziente e intraoperatori come instabilità emodinamica, acidosi, insufficienza d’organo acuta o cronica e immunosoppressione.
La resezione dovrebbe comprendere l’intero colon sigmoideo, con margini di colon e retto sani, per ridurre il rischio di recidiva. In alcuni casi, può essere necessaria la mobilizzazione della flessura splenica per evitare tensione sull’anastomosi.
Approccio laparoscopico
L’uso della laparoscopia è consigliato quando considerato sicuro, valutando la stabilità emodinamica del paziente, la presenza di comorbidità e la storia di interventi chirurgici addominali precedenti.
Approfondimenti correlati
Se ti interessa saperne di più su altre patologie colonproctologiche, consulta i seguenti approfondimenti:
- Cancro del Colon: fattori di rischio e trattamenti disponibili.
- Cancro del Retto: diagnosi precoce e cure.
- Disturbi del Pavimento Pelvico: cause, sintomi e trattamenti.
- Patologia emorroidaria: prolasso dei plessi venosi del canale anale.
- Ernie inguinali: quando è necessario l’intervento chirurgico.
- Ascessi e fistole anali: diagnosi e cure disponibili.
- Cisti pilonidale: cavità nella regione sacro-coccigea spesso soggetta a infezione.
- Nuovi trattamenti in proctologia: le tecniche più avanzate per la salute del tuo intestino.
